Afdelingen & Specialismen
Bij uw partner, familielid of naaste is het op dit moment noodzakelijk de ademhaling te ondersteunen met, of over te nemen door een beademingsmachine. Dit is een ingrijpende gebeurtenis. Niet alleen voor de betrokkene, maar ook voor u als naaste. In deze folder leest u wat beademen is en wat dat voor de patiënt en voor u betekent. In deze folder spreken we voor de leesbaarheid over 'patiënt' en 'hij'. Wij realiseren ons dat het hierbij om uw partner, familielid of naaste gaat.
Besluit tot beademen
Er zijn twee redenen waarom de intensivist zal besluiten om de patiënt te beademen:
- De patiënt wordt beademd omdat de longen ziek zijn. Dit kan veroorzaakt zijn door bijvoorbeeld een ernstige longontsteking, een groot bloedstolsel in de bloedvaten bij de longen of door vocht bij de longen doordat het hart minder goed functioneert.
- Het beademen kan ook noodzakelijk zijn omdat de patiënt zelf onvoldoende kan ademen na bijvoorbeeld een grote operatie of na een reanimatie.
De beademingsmachine
De in- en uitademing wordt bij beademing geregeld door de beademingsmachine. De beademingsmachine kan de ademhaling ondersteunen of helemaal overnemen. De beademingsmachine is via een slangensysteem verbonden met het beademingsbuisje of ‘tube’ (spreek uit als ‘tjoep’). De tube is via de mond of neus ingebracht in de luchtpijp tot voorbij de stembanden. Onderaan de tube zit een ballonnetje, de cuff. De cuff wordt opgeblazen zodat de lucht die met de beademingsmachine wordt ingeblazen, niet kan ontsnappen. De cuff zorgt er ook voor dat het speeksel uit de keel niet in de longen terecht komt.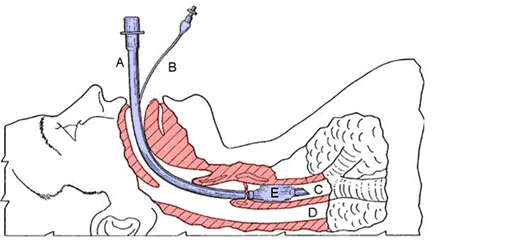 | A = tube B = slangetje om cuff op te blazen C = luchtpijp D = slokdarm E = cuff |
De tube wordt op zijn plaats gehouden met een speciale pleister of een bandje om het gezicht en het hoofd. Dit ziet er niet comfortabel uit, maar het is belangrijk dat de tube op zijn plaats blijft. Zo worden beschadigingen aan de luchtwegen door het schuiven van de tube voorkomen.
Gevolgen van het beademen
Ander uiterlijk
De patiënt ziet er tijdens het beademen anders uit dan u gewend bent. Dit komt niet alleen door alle apparatuur rond het bed en het beademingsbuisje in de mond. De patiënt ziet er ook anders uit omdat hij opgezwollen is. Dit komt door het extra vocht dat is toegediend, maar ook van het beademen zelf. De vochtophopingen gaan vanzelf weer weg als de patiënt herstelt en ontkoppeld is van de beademingsmachine.Slaapmedicijnen
Zowel de ingebrachte tube als het beademen zelf is onprettig voor de patiënt. Daarom worden tijdens de beademing meestal slaap- en pijnstillende medicijnen via een infuus toegediend. De slaap kan variëren van een lichte slaap waarbij de patiënt wekbaar is, tot een diepe slaap. In een enkel geval is het nodig om ook spierverslappende medicijnen toe te dienen. Hierdoor is de patiënt helemaal slap en kan hij niet meer bewegen. Slapen is niet altijd wenselijk. Als de patiënt herstelt en de beademing geleidelijk gestopt kan worden, moet hij weer wakker worden om zelf weer te leren ademen. Dit wordt uitgelegd onder ‘Ontwennen van de beademing’.Bewaking
De beademingsapparatuur zorgt naast ondersteuning van de ademhaling ook voor bewaking van een aantal ademhalingsfuncties. Wanneer de door ons ingestelde bewakingsgrenzen worden overschreden, geeft de beademingsmachine een alarmsignaal af. Dit is normaal en wil niet altijd zeggen dat er iets mis is met de patiënt. Het is een hulpmiddel voor de IC (intensive care) verpleegkundige om het beademingsproces beter te kunnen bewaken. Soms gaat het alarm vanzelf uit, anders zorgt de verpleegkundige daarvoor. Het is niet noodzakelijk om de verpleegkundigen of artsen te attenderen op de alarmmeldingen die op het scherm worden getoond.Verzorgen van de luchtwegen en longen
De longen produceren slijm, dat onder normale omstandigheden wordt weg gehoest. Iemand aan de beademing is niet geheel zelfstandig in staat om met hoesten zijn luchtwegen en longen schoon te houden. Dit heeft te maken met de aanwezigheid van de beademingsbuis, maar ook met de slaaptoestand.Het slijm dat achterblijft moet daarom op indicatie door de verpleegkundige worden weggezogen. Dit is een vervelende handeling voor de patiënt en zorgt ervoor dat hij gaat hoesten. Als het slijm blijft zitten zal dat de beademing bemoeilijken. U kunt, als u dat wilt, gerust even buiten de kamer of op de gang wachten tijdens deze handeling. Soms hoest de patiënt spontaan. De beademingsmachine kan dan op alarm gaan, dit is niet erg. De verpleegkundige zal op het alarm naar de patiënt komen en zo nodig het slijm wegzuigen.
Communicatie
Door de slaapmedicatie is persoonlijk contact met de patiënt moeilijk of zelfs niet mogelijk. Toch is er een kans dat de patiënt dingen hoort en/of voelt. U hoort en ziet de verpleegkundige vaak praten tegen de patiënt. Zelf kunt u ook tegen uw naaste/ familielid praten, hem of haar aanraken, een kus geven. Als de slaapmedicatie niet meer nodig is, wordt de patiënt geleidelijk wakker. Soms is dit vrij snel, maar het kan ook enige tijd duren. De patiënt kan dan wel op de omgeving reageren, maar nog niet praten. Dit komt doordat de beademingsbuis tussen de stembanden tot in de luchtpijp loopt en alle in- en uitademingslucht via deze buis wordt verplaatst. De stembanden kunnen dus niet in trilling worden gebracht, waardoor praten onmogelijk is. U kunt natuurlijk wel op andere manieren communiceren, bijvoorbeeld:- U kunt rechtstreeks gerichte vragen stellen waarop de patiënt ‘ja’ en ‘nee’ kan knikken, of als antwoord in uw hand kan knijpen, bijvoorbeeld eenmaal voor ‘ja’ en tweemaal voor ‘nee’.
- U kunt een vraag stellen en het antwoord door de patiënt laten opschrijven. Dit kan soms moeilijk zijn voor de patiënt omdat de concentratie en hoofd-handcoördinatie niet optimaal zijn.
- Gebruik zelf trefwoorden, bijvoorbeeld dorst of pijn, in plaats van hele zinnen. Dit is ook minder vermoeiend.
- De patiënt kan letters aanwijzen op een letterbord om zo woorden te vormen. Vraag de patiënt om trefwoorden te gebruiken. Als u het letterbord wilt gebruiken, kunt u dit vragen aan de verpleegkundige.
- In een enkel geval kunt u bij de patiënt liplezen. Door de aanwezigheid van de beademingsbuis kan dit moeilijk zijn.
Delier en fixatie
Beademing kan door de patiënt als vervelend worden ervaren. Sommige patiënten kunnen door het ziek zijn en de slaapmedicatie verward worden. We noemen dit een delier. Hierdoor kunnen patiënten soms aan de tube trekken, wat een gevaarlijke situatie is, aangezien de patiënt op dat moment niet zonder tube kan. Om dit te voorkomen kan het soms noodzakelijk zijn om de handen van de patiënt vast te leggen (te fixeren) door middel van polsbanden Dit vormt een onderdeel van de behandeling.Afleiding
Het bieden van afleiding in de periode dat de patiënt wakker is, wordt meestal erg gewaardeerd. Door de afleiding kan de patiënt even met iets anders bezig zijn dan alleen met het ziek zijn of het verblijf op de Intensive Care. U kunt op de volgende manieren afleiding bieden:- U kunt tegen de patiënt praten over gewone dagelijkse dingen. Dit maakt de wereld wat groter dan de kamer op de Intensive Care.
- U kunt een mp3-speler of andere geluidsdrager met favoriete muziek meebrengen.
- U kunt foto’s van familieleden, geliefden of huisdieren van de patiënt meenemen en ophangen.
- U kunt persoonlijke spulletjes van de patiënt meenemen, zoals de eigen wekker.
- U kunt boeken meenemen die de patiënt zelf kan lezen of u kunt de patiënt voorlezen.
- Als de patiënt kan schrijven, kunt u een puzzelboekje meenemen.
Houd er rekening mee dat de patiënt door het ziek zijn en de medicijnen zich minder goed kan concentreren en sneller vermoeid is. Het is mogelijk om op onze Intensive Care kosteloos televisie te kijken. Voor wakkere patiënten die langere tijd moeten worden beademd, is dit vaak prettig en het biedt wat variatie in de afleiding. U kunt dit met de verpleegkundige overleggen.
(Ver)slikken
Doordat de beademingsbuis via de mond in de luchtpijp is ingebracht, kan de patiënt moeilijk slikken. Als de patiënt zou drinken of eten, kan hij zich verslikken en dit moet worden voorkomen. Bovendien kunnen slikbewegingen de stembanden beschadigen. Daarom is het ook niet mogelijk dat de patiënt normaal eet en drinkt.Slokje water
Hoewel de cuff (het ballonnetje onderaan de beademingsbuis) de luchtweg afsluit, is dit niet 'waterdicht'. De patiënt kan zich verslikken. Als hij drinkt en zich verslikt, kan er een beetje vocht als een plasje boven de cuff komen te staan en een deel kan langs de cuff in de longen komen. Bij sommige patiënten gaat het slikken goed. Zij kunnen zonder zich te verslikken af en toe een slokje water drinken. Wij vragen u om uw familielid of naaste nooit zonder overleg met de verpleegkundige iets te drinken te geven.Voeding
Om verslikken zo veel mogelijk te vermijden, krijgt de patiënt vloeibare voeding en vocht via een slangetje dat via de neus naar de maag gaat. Dit heet sondevoeding. Sondevoeding bevat alle noodzakelijke bestanddelen en wordt door het lichaam op de normale wijze opgenomen en verdragen. Soms is sondevoeding onmogelijk, bijvoorbeeld omdat de darmen nog niet belast mogen worden. In deze gevallen krijgt de patiënt voeding via een infuus dat de voedingsstoffen direct in de bloedbaan brengt. Ook dit is volwaardige voeding.Ontwennen van de beademing
Wanneer de toestand van de patiënt verbetert, moet deze weer zelfstandig gaan (leren) ademen. De ondersteuning of hulp door de beademingsmachine wordt in stapjes teruggenomen of ‘afgebouwd’ en de patiënt moet steeds meer zelf ademen. Dit proces noemen we ontwennen van de beademing. Hoe lang dit proces duurt, verschilt per patiënt. Het is afhankelijk van de ernst van de ziekte, de lichamelijke conditie van de patiënt en de duur van de beademingsperiode. Om goed te kunnen ontwennen van de beademing moet de patiënt wakker zijn en in staat zijn om op verzoek opdrachten uit te voeren. Daarom is het noodzakelijk dat de medicijnen om te slapen worden verminderd of geheel gestopt. Dit is een vervelende periode voor de patiënt omdat hij dan ongemak ervaart van de tube.Als de patiënt weer helemaal zelfstandig kan ademen, dus zonder hulp van de beademingsmachine, wordt de beademingsbuis door de verpleegkundige of de intensivist verwijderd. De patiënt kan daarna wat hees zijn. Dit komt door irritatie van de stembanden door de beademingsbuis en dit geneest doorgaans binnen een paar dagen.
Meestal krijgt de patiënt nog wel zuurstof toegediend via een slangetje in de neus of een kapje op de neus en mond. De patiënt mag na het verwijderen van de tube nog niet meteen eten en drinken. Eerst moet het gevoel in de keel terug zijn, zodat het slikken beter gaat.
Begeleiding van familie of naasten
Wij begrijpen dat dit een zware en moeilijke periode voor u kan zijn. Het is belangrijk dat u ook in deze tijd goed voor uzelf zorgt. Een dagboekje kan de patiënt en/of diens naasten helpen om deze periode te verwerken. Ook het maken van foto’s (in overleg met de verpleegkundige) kan een middel hiervoor zijn. Met vragen of problemen kunt u altijd contact opnemen met de verpleegkundigen van onze afdeling. Ook kunt u praten met een geestelijk verzorger. U kunt via de verpleegkundige een afspraak maken.Opmerkingen of klachten
Wij doen er alles aan om uw bezoek aan de afdeling zo goed mogelijk te laten verlopen. Het kan voorkomen dat u niet tevreden bent. Wij raden u aan uw opmerkingen of klachten direct te bespreken met de betrokkene(n) of de leidinggevende van de afdeling. U kunt ook uw opmerkingen vermelden via de folder Wat ik nog zeggen wil… Deze is te vinden bij de informatiefolders in de wachtruimte bij de Intensive Care.Vragen
Als u na het lezen van deze informatie nog vragen heeft, kunt u deze altijd stellen aan de verpleegkundige die voor uw partner, familielid of naaste zorgt.Ruimte voor eigen aantekeningen
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………
………………………………………………………………………………………………………………………………………………