Afdelingen & Specialismen
U krijgt een nieuwe heup. In deze folder vertellen wij u hoe u zich hierop kunt voorbereiden.Ook kunt u lezen wat u tijdens uw opname in het ziekenhuis en weer thuis kunt verwachten.
Met wie krijgt u te maken?
De orthoconsulentenTijdens de hele behandeling is de orthopedisch consulente (orthoconsulent) uw vaste contactpersoon. Dit is een verpleegkundige die alles weet over uw behandeling. Zij heeft contact met al uw zorgverleners: de verpleegkundigen van de afdeling, de orthopedisch chirurg, de fysiotherapeut, de zorgbemiddelaar van het ziekenhuis en eventueel de verpleegkundige van de thuiszorg.
Als we weten wanneer u geopereerd wordt, belt een van de orthoconsulenten u op. Dit is ongeveer 2-3 weken voor uw operatie.
Zij vertelt u hoe u zich op de operatie moet voorbereiden en wat er tijdens de opname gaat gebeuren. Ook bespreekt zij met u wat er eventueel nodig is voor als u weer thuis bent.
Het gesprek wordt ingepland zodra de operatiedatum bekend is.
Heeft u een vraag, dan kunt u contact opnemen met de orthoconsulent. Als zij uw vraag niet zelf kan beantwoorden, dan stelt zij uw vraag aan één van de andere zorgverleners of instanties. Zij zal altijd zorgen dat u antwoord krijgt.
Behandelaars
U wordt geopereerd door één van de volgende orthopedisch chirurgen.
Bij de afdeling Orthopedie in Alrijne zijn meerdere arts-assistenten werkzaam. Ze werken op de verpleegafdeling als zaalarts en ondersteunen de orthopedisch chirurgen op de polikliniek, operatiekamer en de spoedeisende hulp (SEH).
De zaalarts komt op de dag na de operatie bij u langs om te kijken hoe het met u gaat.
Behandelbeperking
In verband met uw operatie vragen wij u alvast over het volgende na te denken: Wil ik alles wat kan?
Het gaat dan om de volgende vragen: stel dat u plotseling heel erg ziek wordt, wilt u dan opgenomen worden op de Intensive Care? Of als u een hartstilstand krijgt: wilt u dan worden gereanimeerd? Wilt u worden beademd of bloedproducten krijgen?
In ons ziekenhuis zal de arts er alles aan doen om u beter te maken. Maar de behandelingen die hierboven staan, kunnen ook nare gevolgen hebben.
Daarom behandelen de artsen u in dat geval alleen als u dat echt wilt. En als de artsen denken dat het kan. Het is dus belangrijk dat we van tevoren goede afspraken met u maken
Heeft u vragen hierover, of heeft u speciale wensen? Bespreek deze dan met de orthoconsulent voordat u wordt opgenomen in het ziekenhuis.
Meer informatie hierover vindt u in de folder Behandelgrenzen van Patiënt+.
Vragenlijsten (PROMs)
We zullen u een aantal keer vragen om een digitale vragenlijst in te vullen. Met deze vragenlijsten (PROMs genoemd) meten we hoe het met u en uw heup gaat. Voor én na de operatie.
PROMs staat voor Patient Reported Outcome Measures. Het zijn digitale vragenlijsten waarmee onder andere uw pijnklachten en functioneren worden gemeten.
Deze PROMs vragenlijsten krijgt u voor de operatie en 3 maanden en 1 jaar na de operatie.
Voor het invullen van de PROMs vragenlijsten ontvangt u een verzoek in de app maar ook per mail.
U hoeft iedere vragenlijst uiteraard maar 1 keer in te vullen.
Stappenplan invullen PROMs thuis
Ga naar www.alrijneproms.nl
- Klik op de knop ‘meld u aan’.
- Voer bij ‘stap 1’ uw gegevens in:
- Patiëntnummer en geboortedatum
- E-mailadres: hierop ontvangt u de twee vervolg vragenlijsten
- Mobiel nummer: hierop ontvangt u een sms met een uitnodiging of herinnering voor de vragenlijst
- Geboortedatum. - Bij ‘stap 2’ kiest u uw behandeling
- Bij ‘stap 3’ controleert u de gegevens die u heeft ingevuld.
- Bij ‘stap 4’ voltooit u uw aanmelding door op ‘bevestigen’ te klikken.
- Na het voltooien van de aanmelding, kunt u direct beginnen met een intake-vragenlijst (door op ‘Start de vragenlijst’ te klikken). Vult u de vragenlijst liever op een ander moment in, klik dan op ‘Later invullen’.
Let op: na het invullen van de vragenlijst krijgt u geen bevestiging te zien.
Totale heupprothese: wat gebeurt er bij de operatie
Tijdens de operatie wordt de heupkop verwijderd. En het versleten kraakbeen wordt uit de heupkom weggehaald. Daarna wordt een kunstkom in uw eigen heupkom geplaatst. In het bovenbeen komt een steel met daarop een kunstkop.
De operatie wordt gedaan via de voorste benadering (soms ook ASI genoemd). De orthopedisch chirurg maakt aan de voorkant van de heup een snee in de huid. Hij/zij opereert tussen de spieren door en kan zo de heup vervangen.
De heupprothese
Een heupprothese bestaat uit een metalen steel in het bovenbeen. Hierop zit een kunstkop. De kunstkop gaat in een kunstkom die in uw eigen kom komt. De kunst heupkop is van keramiek gemaakt. De binnenkant van de kom is van polyethyleen, dit een hard kunststof (plastic). Een keramiek kop in een polyethyleen kom is de meest gebruikte combinatie in Nederland.
De steel en de kom worden in het bot vastgeklemd. Ze zijn bekleed met een coating en zullen na een tijdje vastgroeien aan het bot. Als het bot zwakker is, kiest de chirurg er soms voor de heupprothese vast te zetten met ‘cement’. Dit is een soort vulmiddel. Dit is soms nodig bij heel oude patiënten.
De meeste mensen die geopereerd zijn, hebben na de operatie geen pijn meer. Nadat ze hebben gerevalideerd, kunnen ze veel dingen weer normaal doen. Bijvoorbeeld: zelf schoenen en kousen aantrekken, bukken, lopen, en ook weer fietsen en zwemmen.
Een heupprothese kan veel mensen helpen weer normaal te bewegen, maar het blijft kunstmateriaal. Na een tijdje kan het kunstgewricht slijten en zelfs losraken. Bij normaal bewegen van de kunstheup kan, hij ongeveer 15-20 jaar mee, misschien zelfs langer. Het is wel belangrijk dat u er rekening mee houdt dat u een kunstheup heeft. U moet er voorzichtiger mee zijn dan met een eigen gewricht.
Het kan na een aantal jaren nodig zijn om de heupprothese helemaal of gedeeltelijk te vervangen. Oorzaken kunnen bijvoorbeeld zijn: slijtage, een ontsteking (infectie), loslating door valpartij.
Problemen (complicaties) na operatie
Nadat u een totale heupprothese heeft gekregen, kunnen er problemen ontstaan. De kans hierop is gelukkig klein.
Beenlengteverschil
Het geopereerde been kan korter of langer zijn dan voor de operatie. Meestal is dit een klein verschil en heeft u daar geen last van.
Heup uit de kom
De heupkop kan uit de heupkom gaan. Dit is erg pijnlijk. Als dit gebeurt, moet u 112 bellen. In het ziekenhuis kan de orthopedisch chirurg de kop weer in de kom zetten. Hiervoor is meestal geen operatie nodig.
De kans dat de kop uit de kom gaat is klein. Het gebeurt bij 1 van de 100 patiënten. En als het dan gebeurt meestal maar 1 keer in de eerste 6 weken na de operatie.
Een nabloeding
Na de operatie kan soms een bloeding ontstaan tussen de spieren. Hierdoor kan het been dikker worden. Soms is de bloeduitstorting ook te zien en zakt hij naar de knie of het onderbeen. Het lichaam ruimt de bloeduitstorting meestal vanzelf op. Maar dit kan een paar weken duren.
Een ontsteking (infectie)
De kans op een ontsteking van de prothese is ongeveer 1-2%. De ontsteking kan vrij snel na de operatie ontstaan. Maar ook pas na een paar weken of maanden. Dan is een operatie nodig om de prothese schoon te spoelen. Ook krijgt u dan antibiotica via het infuus.
Om te voorkomen dat u een ontsteking krijgt werken we zo steriel mogelijk bij het plaatsen van de prothese. En vlak voor de operatie krijgt u antibiotica via het infuus. U heeft meer kans op een ontsteking van de prothese als u bijvoorbeeld last heeft van ernstig overgewicht, diabetes heeft of rookt.
Trombose (bloedpropjes die de bloedvaten verstoppen)
Om trombose te voorkomen krijgt u na de operatie 4 weken Nadroparine® (fraxiparine) prikken. Als u zelf bloedverdunners gebruikt, is dit niet altijd nodig. De verpleegkundige of zaalarts vertelt u hier meer over. Voordat u weer naar huis gaat, leert u hoe u zichzelf de prikjes moet geven.
Schade aan een huidzenuw
Tijdens de operatie kan een huidzenuwtje (tijdelijk) beschadigen. Daardoor kan een klein stukje op uw bovenbeen ‘doof’ aanvoelen. Dit gaat na een tijdje vanzelf weer over.
Herstellen na de operatie: Rapid Recovery
Na uw heupoperatie moet u herstellen. We noemen dit revalideren. Alrijne Ziekenhuis heeft hiervoor een herstel-programma gemaakt: ‘Rapid Recovery'.
Het doel van 'Rapid Recovery' is zo goed mogelijk te herstellen. Al snel na de operatie begint u met bewegen. Dat is beter voor de heup en het kan problemen (complicaties) voorkomen.
Gebleken is dat 'Rapid Recovery' goed werkt. Natuurlijk zullen we u precies vertellen wat u moet doen of wat u beter niet kunt doen. Voorafgaand aan uw heupoperatie zal de orthoconsulent u uitgebreid vertellen over de operatie en hoe u daarvan zult herstellen. Het is wel heel belangrijk dat u goed en actief meewerkt aan uw herstel.
U wordt opgenomen op de dag van de operatie. Als alles goed gaat, mag u het ziekenhuis de volgende dag tussen 10.00 en 11.00 uur weer verlaten.
Nabehandelingprogramma
Snel weer bewegen (mobilisatie)Het is de bedoeling dat u snel en veilig weer gaat bewegen. Direct na de operatie gaat u naar de verkoeverkamer. Hier begint u al met het bewegen van uw benen. U kunt en mag op de dag van de operatie al op uw geopereerde been staan.
Goede pijnstilling
Tijdens de operatie zorgt de anesthesioloog voor goede pijnstilling. En de orthopedisch chirurg spuit extra verdoving rondom de plaats waar hij opereert. Hierdoor heeft u meteen na de operatie waarschijnlijk weinig pijn.
Pijn
Na de operatie wordt regelmatig aan u gevraagd hoe u zich voelt en of u pijn heeft. Het kan zijn dat u wel wat pijn heeft, maar u mag niet heel veel pijn hebben. Het is belangrijk dat u de verpleging vertelt hoeveel pijn u heeft. Eventueel geven zij u extra pijnstillers.
Begeleiding fysiotherapie
Als u weer op de verpleegafdeling bent, gaat u ongeveer 4 uur na de operatie met behulp van de fysiotherapeut uit bed. U gaat dan een stukje lopen op de kamer/gang. De fysiotherapeut leert u ook traplopen,
als dat nodig is voor thuis.
Weer naar huis
Als het traplopen goed gaat en u zich zelf weer kunt verzorgen, mag u naar huis. Wanneer u naar huis gaat is afhankelijk van uw persoonlijke situatie. Dit kan al de dag na de operatie zijn.
Adviezen voor thuis
De fysiotherapeut vertelt wat wel en niet mag na de operatie. Het kan zijn dat u heel snel herstelt. Daarom is het belangrijk dat u precies doet wat de arts, verpleegkundigen en fysiotherapeut met u hebben afgesproken. Zo voorkomt u dat u problemen krijgt met de heup.
Verwachtingen van een heupprothese
- Het plaatsen van een totale heupprothese is een van de meest succesvolle behandelingen wereldwijd. In Alrijne plaatsen we meer dan 900 heupprotheses per jaar.
- Een heupprothese is kunstmateriaal en minder sterk dan uw eigen heupbot.
- De meeste mensen die een heupprothese kregen, hebben na de operatie geen pijn meer en kunnen weer veel zelf doen: zelf schoenen en kousen aantrekken, bukken, wandelen en ook weer fietsen en zwemmen of tennissen.
- Meer dan 90% van de patiënten is tevreden met de heupprothese. Maar het kan zijn dat u in de eerste maanden na de operatie nog pijn heeft. Sommige patiënten hebben een tijdje liespijn of pijnlijke spieren in het bovenbeen. Vaak verdwijnt dit na een tijdje vanzelf.
- Het eerste deel van het herstel duurt 6-8 weken. De meeste patiënten kunnen dan weer lopen zonder hulpmiddelen. In de maanden daarna verdwijnen langzaam de laatste klachten.
- Een kunstgewricht kan slijten. Houd er dus rekening mee dat u een kunstheup heeft. En dat u daar iets voorzichtiger mee moet zijn dan met een eigen heup. De heupprotheses zijn zo goed dat ze 20 jaar mee kunnen, of misschien wel langer.
Seks met een heupprothese, kan dat?
Bij artrose van de heup heeft u pijn en ook kunt u de heup minder goed bewegen. Dit kan ook invloed hebben op uw seksleven. Veel patiënten praten hier niet over. Maar we weten dat patiënten met heupslijtage pijn hebben en daardoor geen of minder seks hebben.Als u een heupprothese heeft, kunt u gewoon seks hebben. Wel adviseren we u om het rustig op te bouwen. Maak in de eerste 8 weken geen rare bewegingen. U voelt zelf wat kan en wat niet kan. Wees dus voorzichtig. U zult merken dat u na een tijdje steeds meer kunt met de heup. U mag ‘alles doen wat gaat’.
Tijdens de operatie testen we uitgebreid hoe stabiel de heupprothese is. De heup zal dus niet zomaar uit de kom gaan. Wel moet na de operatie het kapsel rond de heup genezen. Dit duurt ongeveer 2 maanden. Dus wees in die periode voorzichtig met uw nieuwe heup. Daarna zijn er geen verboden standjes tijdens de seks.
Voorbereiding op de operatie
Oefeningen voor de operatieAl voor de operatie kunt u starten met de genezing van uw nieuwe heup. Probeer zo fit en beweeglijk mogelijk de operatie in te gaan.
Er zijn een aantal oefeningen die u voor de operatie thuis kunt doen: oefeningen om de spieren sterker te maken. Lukt een oefening niet omdat het teveel pijn doet, doe hem dan niet.
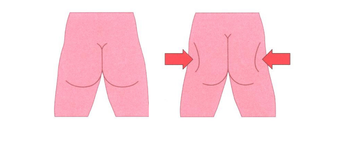
Bilspieren aanspannen
- Knijp uw bilspieren samen;
- Doe dit 5 keer.
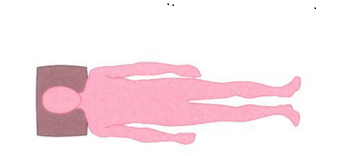
Been naar de zijkant
- Ga op uw rug liggen en houd uw been gestrekt.
- Schuif uw been opzij en schuif hem daarna weer terug naar het midden.
- Doe dit nog 5 keer.
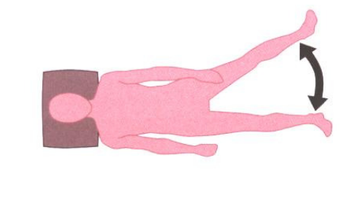
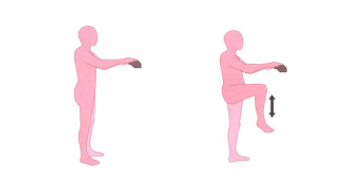
Knie omhoog doen
- Houd u ergens goed aan vast zodat u niet omvalt.
- Til langzaam uw knie op.
- Buig uw heup niet verder dan in een hoek van 90 graden.
- Leun hierbij niet naar achteren.
- Doe dit nog 5 keer.
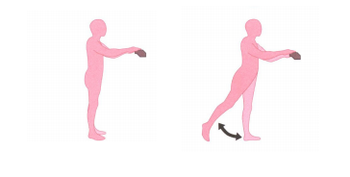
Been naar achteren
- Houd u ergens goed aan vast zodat u niet omvalt.
- Doe uw been naar achteren.
- Leun hierbij niet naar voren en houdt uw been gestrekt.
- Doe dit nog 5 keer.
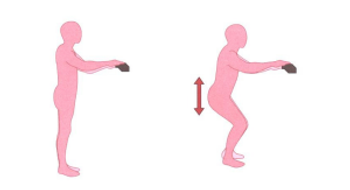
Mini-squat
- Houd u ergens goed aan vast zodat u niet omvalt.
- Buig langzaam uw knieën een klein stukje en ga daarna weer rechtop staan.
- Leun hierbij niet naar voren en houdt uw voeten plat op de grond.
- Zorg dat u de heup niet verder dan 90 graden buigt.
- Doe dit nog 5 keer.
De verdoving tijdens de operatie
De meeste patiënten krijgen voor de operatie een ruggenprik. Via een prik in uw rug wordt een verdovende vloeistof ingebracht die uw onderlichaam voor 2 tot 4 uur verdooft.
Voordeel van de ruggenprik:
- u heeft minder medicijnen tegen de pijn nodig tijdens de operatie;
- u heeft minder kans op misselijkheid;
- u kunt na de operatie sneller gaan bewegen.
BELANGRIJK: Voorkomen van ontsteking van de wond (wondinfectie)
Na de operatie zijn er meestal geen problemen. Maar er is altijd een kleine kans dat de wond gaat ontsteken. Om de kans hierop zo klein mogelijk te maken, gaat u vanaf 5 dagen voor de operatie
- uw lichaam wassen met zeep/douchefris en uw hoofdharen wassen met shampoo.
- uw neus insmeren met neuszalf.
Wat moet u doen:
Wassen/douchen/haren wassen
- Vanaf 5 dagen voor de operatie wast/doucht u uw hele lichaam elke dag met zeep/douchefris.
- Daarnaast moet u 2 x uw hoofdharen wassen met shampoo: op de 1e dag en op de 5e dag. Vaker wassen mag.
Ook moet u mupirocine neuszalf smeren in het zogenaamde neuspeuter gebied. U smeert de zalf met een wattenstokje in beide neusgaten, aan de binnenkant van de neusvleugels. Dit doet u vanaf 5 dagen voor de operatie 3 keer per dag: ’s morgens, ’s middags en ’s avonds.
In het schema hieronder kunt u de data schrijven en ziet u wat u elke dag moet doen:
| Datum | Tijdspad | Neuszalf smeren | Douchen/wassen met zeep/douchefris | Hoofdhaar wassen met shampoo |
| Dag 1 van de behandeling = 5 dagen voor de operatiedag | 3 x per dag | 1 x per dag douchen/wassen | hoofdhaar wassen | |
| Dag 2 van de behandeling = 4 dagen voor de operatiedag | 3 x per dag | 1 x per dag douchen/wassen | ||
| Dag 3 van de behandeling = 3 dagen voor de operatiedag | 3 x per dag | 1 x per dag douchen/wassen | ||
| Dag 4 van de behandeling = 2 dagen voor de operatiedag | 3 x per dag | 1 x per dag douchen/wassen | ||
| Dag 5 van de behandeling = 1 dag voor de operatiedag | 3 x per dag | 1 x per dag douchen/wassen | hoofdhaar wassen | |
| Dag 6 van de behandeling = de operatiedag | 1 x ’s morgens, 1 x ’s avonds | 's morgens douchen/wassen |
Let op:
- U mag gewoon deodorant, bodylotion, make-up en aftershave gebruiken, maar niet op de operatiedag!
- De neuszalf geeft bijna nooit bijwerkingen. Heel soms is er huidirritatie.
- De neuszalf kan worden gecombineerd met andere medicijnen.
Tandarts en Pedicure
Tandarts
6 weken vóór de operatie en 6 weken na de operatie mag u géén behandelingen door de tandarts laten doen.
Na de operatie is het belangrijk dat u uw tandarts vertelt dat u een heupprothese heeft gekregen.
Heeft u op dit moment last van uw gebit? Dan adviseren wij u naar de tandarts te gaan om uw gebit te laten controleren.
Pedicure
De pedicure mag u tot 2 weken vóór de operatie en vanaf 2 weken na de operatie behandelen. Dit in verband met het risico op wondjes.
Informatie griepprik, (corona)prik of meningokokken-prik en een operatie
Het krijgen van een griepprik of een andere prik voor een operatie kan geen kwaad. Wel wordt een klein deel van de mensen na het krijgen van zo’n prik een beetje ziek. Daarom adviseren wij om geen prikken te halen 2 dagen voor of 2 dagen na de operatie.
Als u een uitnodiging voor een meningokokken-prik heeft gehad of krijgt, dan adviseren wij deze 2 weken voor of 2 weken na de operatie te halen.
BELANGRIJK: stoppen met bloedverdunnende middelen
Als u bloedverdunners gebruikt, kan het zijn dat u daar voor de operatie mee moet stoppen. Of u moet stoppen, hoort u 1 week voor de operatie van de arts-assistent. Deze belt u dan op.
Als u acetylsalicylzuur of carbasalaatcalcium (ascal) gebruikt, hoeft u niet te stoppen voor de operatie.
Uw gezondheid
Heeft u koorts, een blaasontsteking, wondjes of pasgeleden een wortelkanaalbehandeling gehad? Neem dan contact op met de orthoconsulent.
Is er iets veranderd in de medicijnen die u gebruikt? Meld dit dan zo snel mogelijk aan de polikliniek Anesthesiologie: telefoonnummer 071 517 8370.
Regelen van zorg voor als u weer thuis bent
De meesten patiënten kunnen thuis herstellen met hulp van familie en vrienden (= naasten). De eerste weken na de operatie kunt u sommige dingen minder makkelijk doen, bijvoorbeeld huishoudelijke activiteiten, het wassen van de onderbenen en het aan- en uittrekken van kousen en schoenen.Misschien zijn er mensen - familie en buren - die u kunnen helpen. Alleen als het echt niet anders kan, kunt u professionele zorg krijgen.
De orthoconsulent bespreekt met u of u na de opname in het ziekenhuis:
- naar huis toe gaat en hulp kunt krijgen van naasten;
- naar huis toe gaat met thuiszorg;
- eerst gaat revalideren in een verpleeghuis;
- eerst op krachten komt in een zorghotel (op eigen kosten en zelf te reserveren).
Bij problemen met koken kunt u een maaltijdenservice inschakelen (bijv. ‘Apetito’ of ‘Tafeltje Dekje’).
Veel supermarkten bezorgen boodschappen thuis.
Als het nodig is, kunt u huishoudelijke hulp aanvragen via het WMO-loket bij uw gemeente.
Wat moet ik in huis halen?
Zorg ervoor dat u krukken in huis hebt. Deze kunt u onder ander bij de thuiszorgwinkel (Vegro) krijgen.
Zeker als u alleen woont, is het handig om een 'helping hand grijper' en een lange schoenlepel in huis te hebben.
De operatiedag
Wat moet u wel en niet meenemen?- Een geldig legitimatiebewijs (paspoort, rijbewijs of identiteitskaart).
- Medicijnen in originele verpakking of in de baxterrol. Let op dat u soms niet alle medicijnen mag innemen op de dag van de operatie. Dit heeft de anesthesioloog met u besproken.
- Als u steunkousen draagt neem dan de kousen mee. Let op: u mag straks aan het geopereerde been geen steunkous dragen.
- De Mupirocine neuszalf.
- Helping hand en/of schoenlepel (eventueel).
- Ruime en ingelopen schoenen die goed om de voet zitten met een goede grip. Uw voet kan na de operatie iets dikker zijn dan normaal. Neem daarom geen nieuwe schoenen mee. Neem géén slippers of sloffen mee (Birkenstocks mogen wel).
- Krukken of rollator.
- Nachtkleding en eventueel een ochtendjas.
- Ondergoed.
- Toiletspullen: zeep, tandenborstel, tandpasta, kam etc.
- Makkelijk zittende kleding, denk hierbij bijvoorbeeld aan een joggingbroek of huispak.
- Mobiele telefoon.
- Heupkopdonatie formulier
Neem alleen spullen mee die u écht nodig heeft. Er is maar weinig kastruimte. Neem kleding mee voor 1 nacht / dag.
Wat trek ik aan?
Vanaf de dag van de operatie mag u in het ziekenhuis gewone kleren aan. Neem makkelijk zittende kleding mee die niet knelt en die u makkelijk aan kunt trekken. Wij adviseren dunne sokken, om makkelijk in de schoenen te komen. Zorg dat uw schoenen en sokken niet te strak zitten.
BELANGRIJK: Niet eten voor de operatie
Het is erg belangrijk dat uw maag leeg is voor de operatie (= nuchter). Een lege maag voorkomt dat u zich verslikt tijdens of meteen na de operatie. En het voorkomt deels dat u misselijk bent of gaat braken na de operatie.
Na middernacht (00.00 uur) op de dag van uw operatie mag u niet meer eten. U mag tot 2 uur voor het tijdstip dat u wordt opgenomen nog drinken: water, thee, en/of koffie (zonder melk).
Voorbeeld: U moet om 7 uur 's ochtends in het ziekenhuis zijn. U mag dan vanaf 5 uur 's ochtends niet meer drinken. En vanaf middernacht niet meer eten.
Een slokje water drinken om medicijnen in te nemen mag wel. Op de polikliniek Anesthesiologie heeft u gehoord welke medicijnen u wel of niet mag innemen. Ook mag u gewoon uw tanden poetsen.
Medicijnen meenemen
Neem uw medicijnen mee in de originele verpakking. En als u Acenocoumarol of Marcoumar gebruikt, neemt u ook de doseringskalender van de Trombosedienst mee.
Naar het ziekenhuis
- Leiderdorp: U meldt zich op het afgesproken tijdstip bij de afdeling Orthopedie, C2. Volg de borden naar route 270. Loop vanuit de hoofdingang rechtdoor langs de Espressobar, naar de liften. Neem de lift naar de 2e etage.
- Leiden: U meldt zich op het afgesproken tijdstip bij de afdeling Dagbehandeling/kort verblijf, afdeling 3A op de 3e etage. Volg de borden naar afdeling 3A. Loop vanuit de hoofdingang rechtdoor door de glazen gang, achterin vindt u de liften. Neem de lift naar de 3e etage.
De secretaresse vraagt u om in de wachtruimte te gaan zitten.
Een verpleegkundige van de afdeling haalt u op. U krijgt een opname gesprek. De verpleegkundige bespreekt het verpleegkundige anamnese formulier met u. Ook stelt de verpleegkundige u een aantal vragen. En hij/zij controleert samen met u uw medicatie. Als u nog vragen heeft over de opname kunt u deze aan de verpleegkundige stellen.
Na het opnamegesprek gaat uw familie/begeleider naar huis. De verpleegkundige brengt u naar uw kamer. Daar kunt u uw spullen opbergen in het nachtkastje en in de kast. Neem geen grote koffer of tassen mee. Als u meer spullen nodig heeft, kan uw familie/begeleider dit later meenemen als zij op bezoek komen.
U trekt een operatiejasje en een operatie-onderbroek aan.
Doe eventuele sieraden en bril af, en lenzen uit. Een gehoorapparaat mag u eventueel inhouden.
Als u een ruggenprik (spinaal) krijgt, mag u uw gebitsprothese inhouden. Als u onder algehele narcose gaat moet u de gebitsprothese uit doen.
U wordt ongeveer 2 uur nadat u bent opgenomen geopereerd. U wacht op uw kamer tot u wordt opgeroepen voor de operatie.
1 uur voor de operatie krijgt u medicijnen als voorbereiding op de operatie.
De operatie
De operatie duurt ongeveer een 1 uur.
Vlak voor de operatie ziet u de orthopedisch chirurg op de operatiekamer. Het OK-team controleert uw gegevens (= time out). Daarna krijgt u van de anesthesioloog de ruggenprik. Ondertussen zet het OK-team alle spullen klaar.
Als u dat wilt, krijgt u een roesje.
Uw heup wordt afgedekt met steriele doeken waarna de operatie begint. U kunt niet meekijken tijdens de operatie.
Als de operatie klaar is, wordt de wond gehecht met oplosbaar hechtdraad. Daarna wordt hij verbonden met een speciale pleister: een Mepilex border.
Na de operatie
Na de operatie gaat u naar de verkoeverkamer. Hier zorgen verpleegkundigen voor u tot u weer naar de verpleegafdeling kunt. Op de verkoeverkamer begint u voorzichtig met oefeningen om de heup te bewegen.
Weer terug op de verpleegafdeling
Als u terug bent op de verpleegafdeling helpt de verpleegkundige u met omkleden. U mag weer uw eigen kleding aan. U kunt ook weer eten en drinken. Als dat nodig is, krijgt u medicijnen.
Aan het eind van de dag komt de orthopedisch chirurg bij u langs om te vertellen hoe de operatie is gegaan.
De volgende dag komt de zaalarts (arts-assistent) bij u langs. Deze kijkt hoe het met u gaat en beantwoordt uw vragen. De zaalarts en de verpleegkundige bespreken samen met u en de fysiotherapeut of u naar huis kunt (= met ontslag).
Speciale pleister op de heup: Mepilex border
De speciale pleister heet een Mepilex border. De pleister is niet waterdicht. U moet de pleister tijdens het douchen afdekken. Dit kan met een speciale douchehoes of bijvoorbeeld met een opengeknipte plastic zak (vuilniszak), of met vershoudfolie/keukenfolie (zonder gaatjes). Of u drukt een handdoek tegen de pleister aan en u spoelt zich af met de handdouche.
2 weken na de operatie mag u de pleister zelf verwijderen. Onder de pleister zitten soms plakkers, deze mag u ook verwijderen. Hierna mag de wond nat worden, dus u kunt zonder pleister douchen.
Het kan zijn dat een hechtdraadje uit de huid steekt, deze valt er na een tijd vanzelf af. U mag de draad ook op de huid afknippen. Als zo'n draadje of uiteinde gaat irriteren, kunt u de huisarts vragen om deze te verwijderen.
Wat is een Mepilex border pleister?
Na een operatie komt soms nog bloed en/of vocht uit de wond: wondvocht. Dit is normaal. Mepilex border is speciale pleister die dit wondvocht opvangt. De pleister is soepel, zodat u gemakkelijk kunt bewegen, lopen en eventuele oefeningen kunt doen.
Doordat de pleister het wondvocht opneemt, verkleurt hij. Dit is normaal. De operatiewond zal onder het verband goed genezen.
Maar het kan zijn dat we de pleister toch eerder moeten vervangen. Bijvoorbeeld als:
- het vocht onder het verband door lekt;
- u heel veel pijn heeft;
- de wond rood is, irriteert en/of jeukt;
- het verband tot en met de plakranden vol zit met wondvocht,
- tijdens kantooruren: 071 517 8122;
- buiten kantooruren en in het weekend: 071 582 8905.
Het meten van pijn
Na de operatie heeft u waarschijnlijk pijn. Maar u mag niet te veel pijn krijgen, want dan kunt u niet goed bewegen. En bewegen is nodig om goed te herstellen. Daarom meten wij regelmatig hoeveel pijn u heeft. Daarvoor gebruiken we een pijnscorelijst. Het is belangrijk dat u het ons meldt als u pijn heeft. Als dat nodig is, kan de verpleegkundige of arts de medicijnen tegen de pijn (= pijnmedicatie of pijnstillers) aanpassen.Medicijnen tegen de pijn
Er zijn verschillende soorten pijnmedicatie die u kunt gebruiken, bijvoorbeeld Paracetamol, Naproxen en eventueel oxycodon.
Wilt u het aan ons melden als u overgevoelig (= allergisch) bent voor een deze medicijnen?
Paracetamol
Binnen een half uur nadat u paracetamol heeft ingenomen, merkt u dat de pijn minder wordt. Paracetamol werkt 3 tot 6 uur. U kunt het beste 4 keer per dag 2 tabletten van 500 mg innemen. Neem de tabletten in met een half glas water. Paracetamol heeft weinig bijwerkingen.
Naproxen
Naproxen remt de pijn. Ook zorgt het ervoor dat de plek waar u geopereerd bent niet dik wordt. Ongeveer 1 uur nadat u naproxen heeft ingenomen merkt u dat de pijn minder wordt. Naproxen werkt ongeveer 7 tot 12 uur.
Neem 3 x per dag 1 tablet. Neem ze steeds op hetzelfde tijdstip. U kunt de tablet het beste tijdens of meteen na het eten innemen. Zo heeft u minder kans op maagklachten.
Naproxen kan bijwerkingen geven:
- Maag-darmklachten komen regelmatig voor. De arts kan een maagbeschermer voorschrijven. Die maagbeschermer heet pantoprazol. U neemt daarvan 1 keer per dag 1 tablet in zolang u de naproxen gebruikt.
- Krijgt u last van dikke enkels of polsen of reageert u allergisch op naproxen, waarschuw dan uw arts. Een allergische reactie herkent u aan: benauwdheid, zweren of blaren, of zwelling van gezicht, lippen, tong of keel.
Let op: oxycodon krijgt u alleen in overleg met de arts.
Oxycodon
Dit is een sterke pijnstiller die alleen gegeven wordt bij erge pijn. Ongeveer 1 uur nadat u oxycodon heeft ingenomen, merkt dat u dat de pijn minder wordt. Oxycodon werkt 4 tot 6 uur. We noemen het daarom kortwerkend oxycodon. U kunt dit medicijn gebruiken als dit nodig is. Maar maximaal 4 keer per dag.
Daarnaast krijgt u soms ook langwerkend oxycodon. Dit medicijn werkt 8 tot 12 uur. Dit medicijn gebruikt u 2 keer per dag op hetzelfde tijdstip. Gebruik dit medicijn zo kort mogelijk. Anders wordt het moeilijk om te stoppen en werkt dit medicijn minder goed.
Oxycodon kan bijwerkingen geven:
- Oxycodon kan sufheid en duizeligheid veroorzaken.
- U kunt last krijgen van verstopping van de darmen door het gebruik van sterke pijnstillers. Om dit te voorkomen krijgt u Movicolon (een andere naam hiervoor is macrogol). Movicolon houdt water in de darm vast, waardoor uw ontlasting zachter wordt. Gebruik dit medicijn als dat nodig is. Meestal is 1 zakje per dag genoeg.
Als de ontlasting te dun wordt, neemt u het 1 keer niet. Neem daarna de helft van de gewone dosering. Los het poeder op in een heel glas water. Roer goed en drink het meteen op.
Wordt de pijn minder? Probeert u dan minder van de pijnstiller oxycodon langwerkend, te gebruiken: 1 per dag. Neem deze tablet in voor het dagdeel dat u nog de meeste pijn heeft.
Krijgt u toch weer iets meer pijn? Dan kunt u oxycodon kortwerkend nemen.
Gaat dit 2 dagen goed en u heeft nog steeds weinig pijn? Dan kunt u oxycodon langwerkend helemaal stoppen.
Als u oxycodon langwerkend niet gebruikt of niet meer gebruikt en u heeft weinig last van pijn, dan kunt u minder oxycodon kortwerkend gebruiken.
Gebruikt u nog meerdere keren per dag oxycodon kortwerkend? Probeer dan elke dag 1 tablet minder te nemen en dan te stoppen.
Als u bij oxycodon iets tegen verstopping gebruikt, zoals Movicolon (macrogol), dan moet u ook daarmee stoppen.
Afbouwen naproxen
U gebruikt naproxen zolang het nodig is. Als u de oxycodon langwerkend en/of kortwerkend niet meer gebruikt en weinig pijn heeft, mag u na 5 dagen met naproxen stoppen.
U kunt naproxen meteen stoppen of afbouwen. Naproxen kunt u afbouwen door elke dag 1 tablet minder te nemen en dan te stoppen.
Als u bij de naproxen een maagbeschermer zoals pantoprazol gebruikt, dan moet u ook daarmee stoppen.
Afbouwen paracetamol
Met paracetamol stopt u zodra u de andere pijnstillers niet meer gebruikt én u weinig of geen pijn meer heeft. U kunt paracetamol meteen stoppen of afbouwen.
U kunt stoppen met paracetamol door elke dag 2 tabletten (van 500 mg) minder te nemen en dan te stoppen.
Voor alle pijnstillers geldt: als u weinig pijn heeft, dan mag u sneller stoppen met het nemen van de pijnstillers.
Heeft u medicijnen over? Spoel die niet door de gootsteen of de wc. Dat is slecht voor het milieu. Lever overgebleven medicijnen in bij uw apotheek of bij een inzamelpunt van de gemeente.
Voorkomen van trombose
Na de operatie krijgt u een medicijn om een trombose te voorkomen. Dit heet fraxiparine. Fraxiparine is een vloeistof in een injectiespuitje. De verpleegkundige op de verpleegafdeling zal u leren hoe u uzelf moet prikken.
Gebruik de de fraxiparine 4 weken lang 1 keer per dag.
Als u zelf al bloedverdunners gebruikt, volg dan de instructies op die u krijgt van de verpleegkundige op de afdeling. Soms is het niet nodig om fraxiparine te gebruiken als u weer start met uw eigen bloedverdunners. Maar dit verschilt per bloedverdunner dus vraag dit goed na.
Fraxiparine kan bijwerkingen geven.
- U kunt last krijgen van blauwe plekken.
- Waarschuw direct uw arts als u last krijgt van bloed in uw urine of ontlasting.
- Of als u plotseling hevige hoofdpijn krijgt.
Oefeningen na de operatie
Na de operatie, als de verdoving van de operatie is uitgewerkt, mag u het been weer rustig gaan bewegen.U kunt in het ziekenhuisbed al direct starten met kleine oefeningen.
Oefeningen direct na de operatie
Hieronder staan de oefeningen die u direct na de operatie in het ziekenhuis kunt doen:
- Wiebel met uw tenen en beweeg uw enkel op en neer. Doe dit met beide benen.
Doe dit 5 tot 10 keer per uur. - Trek de knie op terwijl u in bed ligt en laat hem weer rustig terug zakken. Doe dit met beide benen.
Doe dit 5 tot 10 keer per uur. - Probeer uw billen samen te knijpen.
Doe dit 5 tot 10 keer per uur.
De eerste dag na de operatie komt de fysiotherapeut 's ochtends bij u langs om te oefenen. Ook mag u bijvoorbeeld naar de badkamer om uzelf te verzorgen.
De fysiotherapeut oefent met u het lopen met krukken. Ook oefent hij/zij met u andere dingen, bijvoorbeeld het in- en uit bed komen. De dag na de operatie is het belangrijk om bewegen (= mobiliseren) en rust goed af te wisselen.
U moet zoveel mogelijk bewegen. Ook leert u omgaan met moeilijke dingen die u tegenkomt in de thuissituatie.
Als dat nodig is voor thuis, leert u traplopen. Als het kan, gaat u vandaag weer naar huis.
Naar huis (ontslag)
Op de dag van de operatie leert de verpleegkundige u hoe u zichzelf de fraxiparine (injectie tegen trombose) kunt geven. Daarna zult u dit oefenen. De verpleegkundige helpt u daarbij.Op de dag dat u naar huis gaat, heeft u een ontslaggesprek met de verpleegkundige. U krijgt dan ook uw ontslagpapieren. Als u nog vragen heeft over het ontslag dan kunt u die aan de verpleegkundige stellen.
De ontslagpapieren die u meekrijgt zijn:
- Uw afsprakenkaart met de nacontroles.
- De eerste afspraak is een belafspraak ongeveer 2 tot 3 weken na de operatie. Bij deze afspraak wordt onder andere besproken hoe het met u gaat en hoe de wond eruit ziet.
- De tweede afspraak is ongeveer 8 weken na uw operatie. U heeft dan een afspraak bij de orthopedisch chirurg. Er wordt voor deze afspraak ook een controle-foto gemaakt bij de afdeling Radiologie. Deze afspraak staat soms nog niet op de kaart en wordt nagestuurd. Of u kunt hem vinden in MijnAlrijne.
- Een overdracht en een verwijsbrief voor de fysiotherapeut. Deze mag u beide aan uw eigen fysiotherapeut geven.
- Uw huisarts krijgt een brief waarin staat dat u geopereerd bent.
- U krijgt uw operatieverslag mee. Soms vraagt uw fysiotherapeut hierom. Uw operatieverslag is voor uw eigen administratie en mag alleen met uw toestemming door anderen gelezen worden.
- Een actueel medicatieoverzicht. Hierin staat welke nieuwe medicijnen u krijgt, waar ze voor zijn, en wanneer u ze moet innemen. U krijgt ook een tasje mee met alle nieuwe medicijnen (meestal is dit fraxiparine, pijnstilling en een maagbeschermer). Dit krijgt u van de medicatie-manager op de dag dat u naar huis gaat. Als u in het weekend naar huis gaat, dan staat het medicatietasje voor u klaar bij de poliklinische apotheek (bij de hoofdingang). U kunt het daar ophalen, samen met de degene die u ophaalt.
- Een brief met voorlichting over de wond, de medicatie en wanneer u contact met het ziekenhuis op moet nemen. Ook staan hierop de telefoonnummers vermeld die u dan kunt bellen.
- Als u thuis thuiszorg krijgt, naar een revalidatieplek gaat of bekend bent bij de trombosedienst, krijgt u nog extra ontslagpapieren mee.
- Als dat kan, mag u de eerste dag na de operatie naar huis. Of u naar huis kunt, hangt af van of uw wond droog is, en of u genoeg kon bewegen.
Fysiotherapie
Lopen met twee krukken/rollator- De fysiotherapeut leert u lopen met 2 krukken.
- Zorg dat de krukken op de goede hoogte staan. De fysiotherapeut zet ze voor u op de goede hoogte.
- Zet uw geopereerde been tussen de krukken.
- Zet uw goede been daar voorbij.
- Zet uw krukken weer vooruit.
- Zet uw geopereerde been weer tussen de krukken.
- Zet uw goede been daar weer voorbij en zo verder.
- Draaien doet u het beste om uw niet- geopereerde been.
- Tijdens het draaien doet u hetzelfde als tijdens het lopen, maar zorg dan dat u kleine pasjes maakt.
De fysiotherapeut oefent zo nodig met u in het ziekenhuis (voordat u naar huis gaat) hoe u de trap op en af moet lopen.
Trap op
- Een hand aan de leuning, in de andere hand de kruk.
- Uw goede been eerst omhoog op de traptrede zetten.
- Daarna de kruk en uw geopereerde been op de tree zetten.
- Zet de kruk naar beneden.
- Geopereerd been eerst naar beneden.
- Goed been erbij zetten.
- LET OP! Zet uw kruk tegen de traptrede aan zodat hij niet van de trap af kan schuiven.
Gaat u naar een revalidatiecentrum? Dan wordt vaak bij de opname besproken wanneer u daar terecht kunt. Het kan gebeuren dat dit niet de dag na de operatie is, maar 1 of 2 dagen later.
Informatie over de opname in een revalidatiecentrum hebt u eerder al gekregen van de orthoconsulent.
Heeft u nog vragen hierover? Stelt u deze dan aan een verpleegkundige op de afdeling.
Oefeningen na de operatie, thuis
Oefeningen die u in de eerste dagen na de operatie thuis kunt doen:Oefening 1:
- Ga op uw rug liggen.
- Knijp uw bilspieren samen.
- Doe dit nog 5 keer.
- Ga op uw rug liggen en houd uw been gestrekt.
- Schuif uw been opzij naar buiten en kom vervolgens terug naar het midden.
- Doe dit nog 5 keer.
- Houdt u ergens goed aan vast zodat u niet omvalt.
- Til langzaam uw knie op.
- Buig uw heup niet verder dan in een hoek van 90 graden.
- Leun hierbij niet naar achteren.
- Doe dit nog 5 keer.
Belangrijk is ook dat u iedere dag stukjes loopt, in het begin met krukken. Dit mag ook buiten.
Leefregels en adviezen
Zorg ervoor dat u op een dag afwisselend loopt, staat en zit.U mag het geopereerde been gewoon gebruiken. Gebruik in ieder geval de eerste 2 weken na de operatie krukken of een ander hulpmiddel. Geef de wond de tijd om te genezen. U hoeft in de eerste weken geen zware oefeningen te doen.
Liggen/Slapen
Na de operatie mag u zowel op uw rug als op uw zij liggen, op de geopereerde en op de niet geopereerde kant. Het kan prettig zijn om een kussen tussen de benen doen. Belangrijk is dat u lekker ligt.
Fietsen
Na ongeveer 2 weken mag u op de hometrainer fietsen. De fysiotherapeut helpt u hierbij. Na ongeveer 6-8 weken kunt u weer gewoon fietsen. Een damesfiets is dan het makkelijkst i.v.m. opstappen.
Autorijden
- Zelf rijden:
U mag de eerste periode na de operatie niet zelf autorijden. U kunt weer autorijden als u zonder hulpmiddelen kunt lopen, binnen en buiten. Het is uw eigen verantwoordelijkheid om te bepalen wanneer u weer zelf kunt autorijden. De fysiotherapeut kan u hierin ook adviseren. - Meerijden:
Als passagier meerijden kan wel. Zet dan de bijrijdersstoel zo ver mogelijk naar achteren en de leuning iets achterover. Leg een plastic zak op de zitting. Dan draait u makkelijker in en uit de auto. Tijdens de reis blijft u daar gewoon op zitten. Help uw been met uw handen mee de auto in/ uit te draaien.
Veel gestelde vragen
Hoe vaak komt de fysiotherapeut op de afdeling langs om te oefenen?De fysiotherapeut komt ’s middags na de operatie en de volgende ochtend bij u langs. U krijgt uitleg over de oefeningen die u kunt doen. En u oefent samen het lopen met krukken of rollator. Als dat nodig is, oefent de fysiotherapeut ook het traplopen met u voordat u naar huis gaat.
Mag ik naar buiten?
Ja, u mag zeker naar buiten. Bewegen in de buitenlucht is gezond. Let wel op stoeptegels die niet goed liggen, losliggend materiaal op de stoep, natte tegels (dan worden de krukkendoppen glad) en op- en afstapjes.
Hoe lang mag ik lopen?
Dat is voor iedereen verschillend. Het is afhankelijk van hoe u zich op dat moment voelt, uw conditie, of u zin heeft en of u pijn heeft. Forceren is niet goed. Maar om steeds een beetje verder te komen, moet u wel steeds meer en verder lopen. Het kan zijn dat u de volgende dag wat meer spierpijn heeft, of pijn bij de wond. Dit is niet erg, maar het betekent wel dat uw spieren anders en/of meer werken dan voor de operatie. Hoe raar het misschien ook klinkt: u weet pas of u zaken geforceerd heeft, áls u geforceerd heeft. Doe het even wat rustiger aan. Neem eventueel een pijnstiller en ga dan de volgende dag weer rustig verder.
Mijn heup, knie en/of onderbeen en voet zijn wat dikker. Is dat normaal en hoe lang duurt het voordat dat over gaat?
Veel patiënten die een nieuwe heup krijgen, hebben daarna een wat dikker bovenbeen, een dikker onderbeen of een dikkere enkel. U hoeft zich daar geen zorgen over te maken. De spieren in het onderbeen zijn nog niet helemaal zover dat ze vocht goed kunnen verwerken. Dit mag tot zeker 6-8 weken duren. U zult merken dat ’s ochtends uw benen dunner zijn dan ’s avonds.
Als u meer beweegt, zullen uw spieren beter hun werk gaan doen. Het kan ook helpen om af en toe het been een uurtje hoog te leggen.
Hoe oefen ik het bukken weer ongeveer 8 weken na de operatie?
Ga een beetje wijdbeens op een stoel zitten. Doe dan heel langzaam uw hand steeds iets verder naar de grond langs de binnenkant van uw been. Probeer dat niet in 1 dag te bereiken, dat is namelijk niet de bedoeling, maar bijvoorbeeld in 2 weken.
De hechtingen willen niet goed “oplossen”. Wat moet ik doen?
Na 2-3 weken moeten de hechtingen vanzelf “oplossen”. Soms gebeurt dat niet en krijgt u daar veel last van: u krijgt pijn en rode insteekopeningen. Vraag dan of de huisarts ze wil verwijderen of neem contact op met de orthoconsulent. U kunt bellen of mailen.
Controle-bezoek
De eerste is afspraak een telefonische controle. U heeft deze ongeveer 2 weken na de operatie met de arts-assistent. De arts-assistent zal ook met u bespreken hoe het gaat met de wond.
2 weken na de operatie mag u zelf de pleister verwijderen. Ook als de telefonische controle nog niet heeft plaatsgevonden.
Twijfelt u of de arts-assistent of de wond goed geneest? Dan mag u altijd langskomen in het ziekenhuis.
Ongeveer 3 maanden na de operatie komt u terug bij de orthopedisch chirurg die u heeft geopereerd.
Belangrijke telefoonnummers
Heeft u een algemene of medische, niet spoedeisende vraag? Chat, bel of e-mail dan de orthopedisch consulenten. Zij zijn op alle werkdagen aanwezig van 8.00 uur - 16.30 uur.- Telefoonnummer: 071 517 8216. Als u dit nummer belt, krijgt u direct de voicemail. Spreek uw naam en geboortedatum duidelijk in. U wordt dezelfde dag nog teruggebeld.
- E-mail: orthoconsulent@alrijne.nl
Vermeld daarbij uw naam, geboortedatum en telefoonnummer.
- Polikliniek Orthopedie: 071 582 8059. De polikliniek is bereikbaar van maandag t/m vrijdag van 8.30 - 12.00 uur en van 13.30 - 15.30 uur.
Als de polikliniek gesloten is, belt u met de Spoedeisende Hulp (SEH) via 071 582 8282. - Afdeling Fysiotherapie: 071 582 8334
- OrthoConsulent: 071 517 8216
Tot slot
Wat neemt u mee?- uw (geldige) identiteitsbewijs (paspoort, ID-kaart, rijbewijs);
- uw medicatie-overzicht. Dat is een lijst met de medicijnen die u nu gebruikt. U haalt deze lijst bij uw apotheek.
Zorgt u ervoor dat u op tijd bent voor uw afspraak? Kunt u onverwacht niet komen? Geeft u dit dan zo snel mogelijk aan ons door. Dan maken we een nieuwe afspraak met u.
Voorkom onnodige achteruitgang in het ziekenhuis
Uit onderzoek blijkt dat sommige ouderen tijdens een ziekenhuisopname minder goed gaan functioneren. Soms is dit niet nodig en kunnen we dit samen met u voorkomen. Ook familieleden kunnen helpen bij het zoveel mogelijk opvolgen van de tips die wij geven. Goede en veilige zorg blijft echter de verantwoordelijkheid van zorgverleners.
1. Bereid uw ziekenhuisopname voor
- Zorg ervoor dat u voor de operatie in goede conditie bent, door goed te eten en te drinken, en in beweging te blijven.
- De orthoconsulent belt u op om u uitleg te geven over de opname in het ziekenhuis en de operatie. Ook stelt zij u een aantal vragen. Zo kan zij inschatten hoe groot het risico is op onnodige achteruitgang tijdens de ziekenhuisopname. Het is fijn als er iemand met u meeluistert tijdens dit telefoongesprek.
- De orthoconsulent stelt u onder andere vragen over uw lichamelijk en geestelijk functioneren, de medicijnen die u gebruikt en of u weleens valt. Bent u weleens verward geweest? Vertel dit dan aan ons tijdens dit gesprek.
- Heeft u zelf vragen aan de orthoconsulent? Schrijf deze dan vast op.
- Denk alvast na over de hulp die u nodig hebt na de operatie.
- Woont u alleen? Bedenk dan of u tijdelijk wil revalideren in een revalidatiecentrum. Soms is thuiszorg ook voldoende.
- Gebruikt u thuis hulpmiddelen bijvoorbeeld een bril, gehoorapparaat, loophulpmiddel? Neem deze dan mee naar het ziekenhuis als u wordt opgenomen.

2. Blijf in beweging
Wist u dat de gevolgen van 10 dagen bedrust vergelijkbaar zijn met 15 jaar lichamelijke veroudering? Bewegen heeft veel invloed op uw gezondheid.
Probeer dus zoveel mogelijk uit bed te zijn, als dat mag. Vraag zo nodig hulp hierbij. Loop eventueel samen met uw bezoekers.
Door bedrust en (te) weinig beweging
- wordt uw spierkracht minder, worden uw gewrichten stijver en gaat uw conditie achteruit. Hierdoor gaat lopen moeilijker en gaan ook gewone dagelijkse dingen minder makkelijk. Na ontslag uit het ziekenhuis kunt u hier nog last van hebben.
- kunt u last krijgen van verwardheid en doorligwonden.
3. Verminder uw kans op verwardheid
Bij ziekte of na een operatie hebben oudere mensen wat vaker last van verwardheid. Verwardheid kan grote gevolgen hebben voor uw genezing. Daarom is het belangrijk om te proberen verwardheid te voorkomen. Als u verward raakt, is het belangrijk dat wij dit zo snel mogelijk weten.
Hoe merkt u of u verward bent?
- U voelt zich wat minder helder in uw hoofd, of u bent suf.
- U krijgt plotseling geheugenklachten, of geheugenklachten worden erger.
- U weet niet meer waar u bent of wat er gebeurt.
- U ziet dingen die er niet zijn.
- Familie merkt bijvoorbeeld dat u zich anders gedraagt dan normaal.
- Draag overdag uw eigen kleding (geen nachtkleding), bril en gehoorapparaten.
- Volg zoveel mogelijk uw dagritme van thuis. Dus sta zo laat op als u gewend bent, en ga slapen op de tijd die u gewend bent.
- Het helpt als u weet waar u bent. Bekende spullen om u heen kunnen daarbij helpen.
- extra aandacht voor uw omgeving, zodat u weet waar u bent;
- vragen of familie wat vaker aanwezig kan zijn;
- eventueel tijdelijk medicatie geven.

4. Verklein de kans op vallen
Vallen komt bij ouderen veel voor. Het kan ernstige gevolgen hebben, bijvoorbeeld een gebroken heup. Het is daarom belangrijk de kans om te vallen zo klein mogelijk te maken.
Deze tips kunnen u hierbij helpen.
- Neem stevige schoenen mee met een stroef profiel. Bijvoorbeeld sandalen (kunnen vaak groter gemaakt worden als de voet dikker wordt) of schoenen met klittenband of veters. Liever geen pantoffels.
- Neem uw bril en uw eventuele loophulpmiddel mee, bijvoorbeeld uw rollator. Zet uw naam erop.
- Vraag of er ‘s nachts een lampje aan kan blijven als u dat gewend bent.
- Als u moeilijk uit bed komt of loopt, vraag dan hulp.
- Zorg ervoor dat u altijd bij de bel kunt.
- Maak, als uw arts of fysiotherapeut dat goed vindt, regelmatig een kleine wandeling.
- Heeft u last van klachten als slecht zien, duizeligheid, pijn bij het bewegen of vaak plassen? Meld het ons!
- Het is belangrijk uw beenspieren te blijven trainen, bijvoorbeeld door regelmatig te wandelen of te fietsen op een hometrainer.
- Neem uw pijnstillers in op de voorgeschreven wijze en wacht niet totdat u pijn krijgt of meer pijn krijgt.
- Draag overdag uw ‘gewone’ kleding. ‘Met kleding aan voel je je toch anders’.

5. Eet en drink voldoende
Herstellen kost energie.
- Eet en drink daarom voldoende (minimaal 3 maaltijden per dag).
- Eet - als dit kan - aan tafel, dan heeft u minder kans op verslikken.
- Eet rustig en vraag zo nodig hulp, bijvoorbeeld bij het openen van verpakkingen.
- Vraag of familie u kan helpen als u daardoor beter eet.
- Mondzorg is belangrijk, poets dagelijks uw tanden.
- (Indien van toepassing) volg de adviezen van uw diëtist en geef aan als dat niet lukt.
Bij bijvoorbeeld een infectie of een wond heeft uw lichaam nog meer energie nodig dan normaal om te herstellen. Daarom is het belangrijk om ook tijdens uw ziekenhuisopname goed te eten en te drinken.

6. Vraag bij ontslag uit het ziekenhuis om instructies
U mag naar huis. Om thuis onnodige problemen te voorkomen is het belangrijk uw ontslag goed te regelen. Voordat u naar huis gaat, krijgt u een gesprek met de verpleegkundige.
- Bereid dit ontslaggesprek voor en neem iemand mee. 2 horen meer dan 1!
- Schrijf uw vragen op.
- Vraag een overzicht van uw medicijnen. Het kan zijn dat uw medicijnen zijn veranderd. Laat het overzicht sturen naar uw apotheek en huisarts.
- Stel vragen over leefregels: wat u wel en niet mag doen.
- Vraag naar controle-afspraken en wie u kunt bellen bij vragen.
- Is iets niet duidelijk, vraag het dan nog een keer.
- Vraag de informatie op papier.
- Vraag na of eventuele thuiszorg is geregeld.
- Het kan zijn dat u, als u thuis bent, klachten krijgt. Zorg ervoor dat u weet wie u dan moet bellen.
