Afdelingen & Specialismen
In deze folder vindt u de informatie die u nodig heeft om goed voorbereid te zijn op uw operatie en het herstel. Naast algemene informatie, tips en adviezen vindt u een stappenplan waar per dag beschreven staat wat er tijdens de opname gebeurt.Neemt u deze folder mee als u wordt opgenomen in het ziekenhuis. Schrijf uw vragen op. Zo voorkomt u dat u die vergeet te stellen. Het is prettig als uw partner of familie de folder ook leest. Zij hebben dan een duidelijk beeld van uw operatie en de herstelperiode.Het is goed u te realiseren dat uw persoonlijke situatie anders kan zijn. Stelt u daarom uw specifieke vragen aan de gynaecoloog of verpleegkundige.
Bouw en functie van de inwendige vrouwelijke geslachtsorganen
Een baarmoeder heeft de vorm en de grootte van een kleine peer. De baarmoeder bevindt zich in de onderbuik van de vrouw tussen de blaas en de endeldarm. Aan de onderkant is de baarmoeder via de baarmoedermond verbonden met de vagina en aan de bovenkant met de eileiders en eierstokken. De belangrijkste functie van de baarmoeder is het ontvangen en voeden van een bevruchte eicel.
Het verwijderen van de baarmoeder (uterusextirpatie)
Uw arts heeft met u besproken waarom bij u de baarmoeder wordt weggehaald. Enkele redenen kunnen zijn:
- Een "vleesboom" in de baarmoeder. Een vleesboom (myoom) is een verdikking van de spier die de wand van de baarmoeder vormt.
- Te veel bloedverlies bij de menstruatie waarbij andere behandelingen niet meer helpen.
- Te pijnlijke menstruaties, die met gewone middelen niet te verhelpen zijn.
- Een verzakking (prolaps).
Soorten operaties
De baarmoeder kan op verschillende manieren worden verwijderd: via een vaginale operatie, via een vaginale kijkoperatie, via een kijkoperatie in de buik (laparoscopie) en via een buikwand operatie.Afhankelijk van uw voorgeschiedenis, de grootte van de baarmoeder, de mate van de verzakking van de baarmoeder in de schede en de reden van de baarmoederverwijdering, stelt de gynaecoloog u de operatie voor, waarbij de minste risico’s bestaan, en de operatie en uw herstel optimaal verlopen. In deze folder worden de twee technieken voor het verwijderen van de baarmoeder via de vagina (schede) beschreven.
Vaginale baarmoederverwijdering (vaginale uterusextripatie):De gynaecoloog past deze manier toe als de baarmoeder niet te groot is en vanzelf al iets naar beneden komt. Bij deze operatie moet de baarmoedermond mee verwijderd worden. Hierbij is de verwijdering van de eileiders niet altijd mogelijk. Bij een verzakking van de blaas en/ of endeldarm kan deze manier van opereren samen met een operatie aan de voor- of achterwand van de schede gedaan worden. Hierdoor is er alleen een litteken in de vagina (schede). Bij deze operatie moet u rekening houden met 1 of 2 nachten opname in het ziekenhuis.
Vaginale baarmoederverwijdering met een kijkoperatie:Dit is de nieuwste manier om de baarmoeder te verwijderen.
Bij deze operatie wordt eerst in de vagina (schede) de baarmoederhals losgemaakt en is er een toegang ontstaan naar de buikholte. Via de vagina wordt een kijkoperatie in de buikholte gedaan waarbij de baarmoeder wordt losgemaakt en weggehaald. Bij deze operatie wordt altijd de baarmoedermond weggehaald.
Deze operatiemethode heeft meerdere voordelen:
* Er is alleen een vaginaal litteken,
* Na de operatie zijn er minder pijnklachten dan bij een andere methode,
* U kunt dezelfde dag of de volgende dag na de operatie weer naar huis,
* bij deze operatie is het goed mogelijk om de eileiders en/ of eierstokken direct weg te halen.
Door te kijken naar uw voorgeschiedenis en door lichamelijk onderzoek wordt gekeken of u voor deze operatie in aanmerking komt. Als de operatie anders verloopt, kan het zijn dat er toch via de buik verder moet worden geopereerd. Er wordt dan besloten om dit via een kijkoperatie via de buik te doen. Dit is maar zelden nodig.
Complicaties/lange termijn gevolgen van een baarmoederverwijdering
Hieronder worden de meest voorkomende complicaties en lange termijngevolgen van de operatie besproken. Het is wel belangrijk dat u weet dat er meestal geen complicaties optreden.Blaasontsteking
Een blaasontsteking is een veel voorkomend probleem na een operatie. Hierbij is het plassen pijnlijk. Zo nodig krijgt u een antibioticum. Een blaasontsteking is daarmee goed te behandelen.Nabloeding
Een nabloeding is een vrij zeldzame complicatie. Bij operaties via de schede is het vaak voldoende (opnieuw) een tampon in te brengen. Soms is een tweede operatie noodzakelijk.Blaas/endeldarmbeschadiging
De blaas en de endeldarm liggen aan de voor- en achterzijde van de schede. Bij een operatie van de schede kan hierdoor een beschadiging ontstaan van de blaas of de darm. Dit zijn echter zeldzame complicaties.Seksuele problemen
Bij een vaginale operatie ontstaat littekenweefsel in de schede. Dit kan in het begin pijnklachten geven bij gemeenschap maar uiteindelijk verdwijnen deze klachten in de meeste gevallen.Aarzel niet om bij aanhoudende seksuele problemen een nieuwe afspraak te maken met de gynaecoloog om hierover te praten. Vaak kan er wat aan gedaan worden.
Opname en operatie
Voordat u wordt opgenomen
Nadat de gynaecoloog u heeft verteld dat u in aanmerking komt voor een vaginale operatie, neemt de polikliniekassistente de praktische gang van zaken met u door.U krijgt informatie mee van het Opnameplein, over bijvoorbeeld bloedafname, een hartfilmpje, spreekuur van de anesthesioloog, het verpleegkundig spreekuur, de informatiebijeenkomst en een gesprek met de apothekersassistente.
AnesthesiespreekuurDe anesthesioloog bespreekt de wijze van de verdoving met u. Bij een vaginale baarmoederverwijdering kan een ruggenprik zijn of narcose. Bij een vaginale baarmoederverwijdering met een kijkoperatie is een narcose nodig.
Als u medicatie gebruikt, zoals bloedverdunners, spreekt de anesthesioloog met u af of u dit voor de operatie wel moet innemen of juist moet stoppen. De anesthesioloog vertelt u vanaf welk tijdstip u niet meer mag eten, drinken en roken.
Verpleegkundig spreekuurDe verpleegkundige heeft een individueel opnamegesprek met u over de gang van zaken rond de opname. Het is mogelijk dat u bij uzelf een klysma moet toedienen voor de operatie. Dit is dan om het laatste stukje van de darm leeg te maken. Als dit bij u nodig is, is het de bedoeling dat u dit de dag vóór de operatie zelf thuis toedient na het avondeten.
De apothekersassistenteHet is belangrijk dat u een actueel overzicht bij u heeft van de medicijnen die u gebruikt. U kunt dit overzicht ophalen bij uw apotheek. De apothekersassistente neemt dit medicatieoverzicht met u door.
Het is raadzaam om voor de operatie in uw directe omgeving na te gaan of er hulp geboden kan worden als u na de operatie uit het ziekenhuis wordt ontslagen. Hierbij kan gedacht worden aan huishoudelijke taken en de boodschappen. Als u denkt in aanmerking te komen voor huishoudelijke hulp in deze periode, dan moet u dit tijdig navragen bij het zorgloket van uw gemeente.
De dag van opname en operatie
U meldt zich op de afgesproken tijd bij de receptie van de hoofdingang van het ziekenhuis. Hier wijst men u de weg naar de verpleegafdeling Gynaecologie.Neem de volgende zaken mee bij opname:
- verzekeringsbewijs;
- geldig identificatiebewijs;
- uw medicijnen en een actueel overzicht van de medicijnen die u gebruikt;
- extra kleding;
- toiletartikelen.
De operatie
Sieraden, lenzen, make-up, nagellak of een kunstgebit dient u te verwijderen. U wordt in operatiekleding naar de operatiekamer gebracht.In de voorbereidingsruimte van de operatieafdeling wordt een infuus ingebracht, dit is voor vocht- en medicatietoediening. De anesthesioloog geeft u vervolgens de ruggenprik of brengt u onder narcose.
Afhankelijk van de soort operatie varieert de duur van de operatie tussen 1 - 2 uur.
Na de operatie verblijft u enige tijd op de uitslaapkamer (verkoever). Dit is een ruimte waar meerdere operatiepatiënten liggen. De verpleging kan extra aandacht aan u schenken in de tijd dat u langzaam wakker wordt. Als u wakker wordt, kunt u zich suf voelen en heeft u mogelijk wat pijn aan de wond.
Na enige tijd gaat u weer terug naar uw eigen afdeling. Daar aangekomen wordt er telefonisch contact met uw partner of familie opgenomen over de terugkomst op de verpleegafdeling.
Weer terug op de afdeling
- U heeft een infuus om vocht en eventuele medicijnen toe te dienen.
- U heeft soms een katheter, deze zorgt voor de afloop van urine en ontlast de blaas.
- Soms brengt de gynaecoloog aan het einde van de operatie een tampon (een lang gaas) in de schede in. Dit stelpt kleine bloedinkjes.
- U kunt vaginaal wat bloedverlies hebben.
- Na de operatie kunt u pijn hebben. U krijgt echter na de operatie voldoende pijnstillende middelen, zodat u de pijn niet of nauwelijks voelt. Vraag hier ook om als u vindt dat u te veel pijn heeft!
- U kunt misselijk zijn. De verpleegkundigen weten precies wat ze u hiertegen mogen geven, vraagt u er gerust om.
- Na de operatie moet u weer snel uit bed komen. De verpleegkundige ondersteunt u hierbij. Om veel redenen is bedrust slecht. Het verhoogt bijvoorbeeld de kans op trombose, belemmert de darmbeweging en vermindert het vermogen om goed door te ademen.
- U krijgt tijdens de opname dagelijks een antistollingsinjectie. Door het gebruik van antistolling wordt de kans op trombose verkleind.
- Tijdens u opname krijgt u medicatie om de ontlasting soepel te houden. Deze medicatie dient u thuis nog enkele weken te gebruiken.
- U mag gewoon eten en drinken.
Na een vaginale baarmoederverwijdering:
de eerste dag na de operatieDe verpleegkundige verwijdert de tampon en de katheter. Schrikt u hierbij niet van de lengte van de tampon! Als u voldoende drinkt kan het infuus ook verwijderd worden. Binnen 4 uur nadat de katheter is verwijderd, moet u geplast hebben.
Bij de lichamelijke verzorging krijgt u zo nodig hulp. Als u zich goed genoeg voelt mag u douchen. Als alles goed gaat kunt u op de eerste dag na de operatie naar huis. Heeft u of uw partner/familie vragen over het naderende ontslag? Stelt u deze dan aan de verpleegkundige of gynaecoloog.
U krijgt een afspraak mee voor de poliklinische controle bij de gynaecoloog.
Medicijnen, die in het ziekenhuis zijn gestart en die u thuis moet doorgebruiken, krijgt u mee op recept, met uitzondering van paracetamol. U kunt de paracetamol naar eigen inzicht afbouwen. De medicatie, die u voor de operatie gebruikte, kunt u doorgebruiken tenzij de arts anders voorschrijft.
Alleen als u onvoldoende herstelt en ziekenhuiszorg noodzakelijk is, blijft u langer opgenomen. Doordat u kort in ons ziekenhuis verblijft, voorkomt u complicaties, zoals ziekenhuisinfectie, herstelt uw conditie sneller en bent u beter in staat uw normale leefgewoontes weer op te pakken.
Herstellen
Weer thuis
De duur van het uiteindelijke herstel is bij elke vrouw verschillend. Het herstel is afhankelijk van de zwaarte van de operatie, uw conditie en uw instelling. Veel vrouwen ervaren deze periode als teleurstellend. Eenmaal thuis blijkt u erg weinig te kunnen en snel moe te zijn. Bedenk dat een operatie altijd een aanslag is op uw lichaam en op uw reserves. In de herstelperiode is het belangrijk dat u goed naar signalen van uw lichaam luistert en niet te snel weer te veel wilt doen. Het beste kunt u meerdere keren per dag kort rusten dan een keer heel lang.Leefregels
Wat mag u welHet is het goed om activiteiten te ondernemen zoals wandelen. Wandelen is niet belastend voor het operatiegebied. Begin met een kleine afstand en bouw de loopafstand geleidelijk op. Ook lichtere werkzaamheden, bijvoorbeeld afstoffen, koken of afwassen, kunt u geleidelijk weer gaan doen.Fietsen en autorijden mag pas na 3 weken, omdat uw concentratievermogen en reflexen nog niet voldoende zijn.
Na 6 weken, als u bij de gynaecoloog bent geweest, hoort u of u meer mag tillen. Meestal is dit de eerste 3 maanden niet meer dan 10 kilo.
Wat mag u nietDe eerste zes weken na de operatie mag u niet meer dan 2 kilogram tillen. Til dus geen kinderen, zware pannen, meubelen, emmers water, boodschappentassen en wasmand of stofzuiger. Bij voorwerpen zwaarder dan 2 kilo wordt namelijk de buikdruk verhoogd en zo ook de druk op het operatiegebied.
U minimaliseert buikdruk door:
- Tijdens activiteiten door te ademen en niet de ademhaling vast te zetten.
- Niet persen op het toilet.
- Het vermijden van een laagzittende stoel of bank.
- Het vermijden van veel bukken en reiken/rekken.
- Uw bekkenbodem aan te spannen tijdens hoesten. Bij veelvuldig hoesten raadpleegt u uw huisarts.
- 6 weken geen tampongebruik;
- 6 weken niet baden of zwemmen. Douchen mag wel.
- 6 weken niet sporten, dus ook geen buikspierversterkende oefeningen.
Overige adviezen
AfscheidingDe eerste weken kunt u nog wat bloed verliezen of bruine afscheiding hebben. Als dit duidelijk meer is dan bij een normale menstruatie, moet u contact opnemen met de arts. Ook kunt u een stukje hechting verliezen.OntlastingOm obstipatieproblemen te voorkomen adviseren wij om vezelrijk te eten (volkoren producten en fruit) en minimaal anderhalf tot twee liter per dag te drinken. Daarnaast zorgt u voor een juiste toilethouding (zie de adviezen verderop in deze folder). Als het nodig is blijft u ook in de toekomst laxeermiddelen gebruiken. Overleg dit met uw gynaecoloog.
SeksualiteitNa de operatie is er in de schede een litteken. Het is voor de genezing beter als er dan niets in de schede komt. Daarom krijgt u het advies om de eerste zes weken na de operatie geen seksuele gemeenschap (seks) te hebben. Er is niets op tegen om al eerder seksueel opgewonden te raken of te masturberen. De eerste tijd na de operatie hebben vrouwen meestal minder vaak zin om te vrijen. Wanneer bij polikliniek controle, zes weken na de operatie, blijkt dat de wond in de schede goed genezen is, kunt u weer proberen gemeenschap te hebben.
Geen menstruatie meer/zwangerAls er geen baarmoeder is, betekent het dat u niet meer zwanger kunt worden en dat u niet meer menstrueert. De meeste vrouwen moeten voor en na de operatie aan dit idee wennen.
Plasadviezen
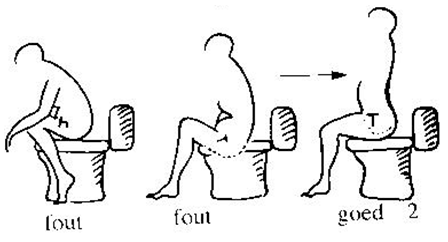
- Neem de tijd om te plassen.
- Ga altijd zitten met 2 billen op de toiletbril.
- Breng het ondergoed goed naar beneden (broek op de grond).
- Zet de voeten plat op de grond.
- Bovenbenen los van elkaar en laat de knieën naar buiten vallen t.o.v. de voeten.
- Strek de romp, de schouders moeten boven de heupen blijven.
- Adem rustig naar de buik en ga niet persen. Laat het plasgevoel komen.
- Plas in één keer uit, onderbreek de straal niet.
- Als de blaas niet leeg aanvoelt of er is sprake van nadruppelen, schommel dan het bekken een aantal keer voor- , achter- en zijwaarts. Ga daarna weer rechtop zitten met een gestrekte romp en ontspan de bekkenbodem. Misschien komt er dan nog wat urine.
- Ter afsluiting spant u de bekkenbodem 1 keer rustig aan.
- Afdrogen altijd deppend van voren naar achter.
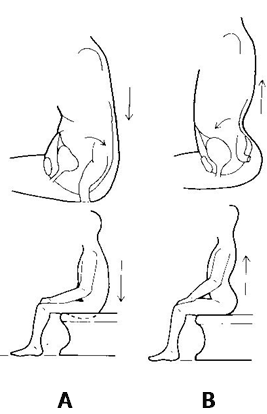
Adviezen voor een goede stoelgang
- Voeten plat op de grond. Gebruik eventueel een voetenbankje.
- Knieën uit elkaar.
- Kantel het bekken achterover waardoor er een bolle onderrug ontstaat.
- Schouders boven de heupen.
- Laat de handen losjes op de knieën rusten (figuur A).
- Adem rustig naar de buik.
- Komt de ontlasting niet direct, strek dan op de inademing de romp, maak een holle rug, en maak op de uitademing een bolle rug, trek de navel bewust iets in. Herhaal dit 10 keer in een rustig tempo.
(Wissel dus de houding van figuur A <– >B). - Ontspan de bekkenbodem en probeer hooguit alleen in het begin zachtjes mee te persen.
- Blijf niet langer dan 5 - 10 minuten op het toilet, lukt het niet, stop dan.
- Span na de toiletgang uw bekkenbodem nog eens aan.
- Veeg altijd van voren naar achteren.
Belangrijke telefoonnummers
Bij klachten, zoals toenemende pijn, koorts of bloedverlies, moet u contact opnemen met de dienstdoende gynaecoloog.Binnen kantooruren
Neem contact op met de polikliniek Gynaecologie.Locatie Leiden: 071 517 8351
Locatie Leiderdorp: 071 582 8048
Locatie Alphen aan den Rijn: 0172 467 048
Buiten kantooruren
Neem contact op met de afdeling Gynaecologie in Leiderdorp, telefoonnummer 071 582 8732.Meer informatie
In dit filmpje vertellen wij u meer over de gang van zaken rond deze operatie op de verpleegafdeling.Als u meer wilt lezen over verzakkingen of over een baarmoederverwijdering, verwijzen we u naar de site van de Nederlandse Vereniging voor Gynaecologen: http://www.nvog.nl/voorlichting/NVOG+Voorlichtingsbrochures.aspx
Wilt u meer weten over bekkenbodemfysiotherapie?
- Vereniging voor bekkenbodemfysiotherapie: http://nvfb.nl
- http://www.defysiotherapeut.com
- Afdeling bekkenfysiotherapie Alrijne Ziekenhuis: 071 517 8044